Hallux czyli paluch
Hallux czyli paluch
Paluch czyli po łacinie „hallux” to prawdziwa medyczna nazwa dużego palca od stopy.
Łacińskie słowo „valgus” znaczy koślawy . A więc „hallux valgus” to paluch koślawy.
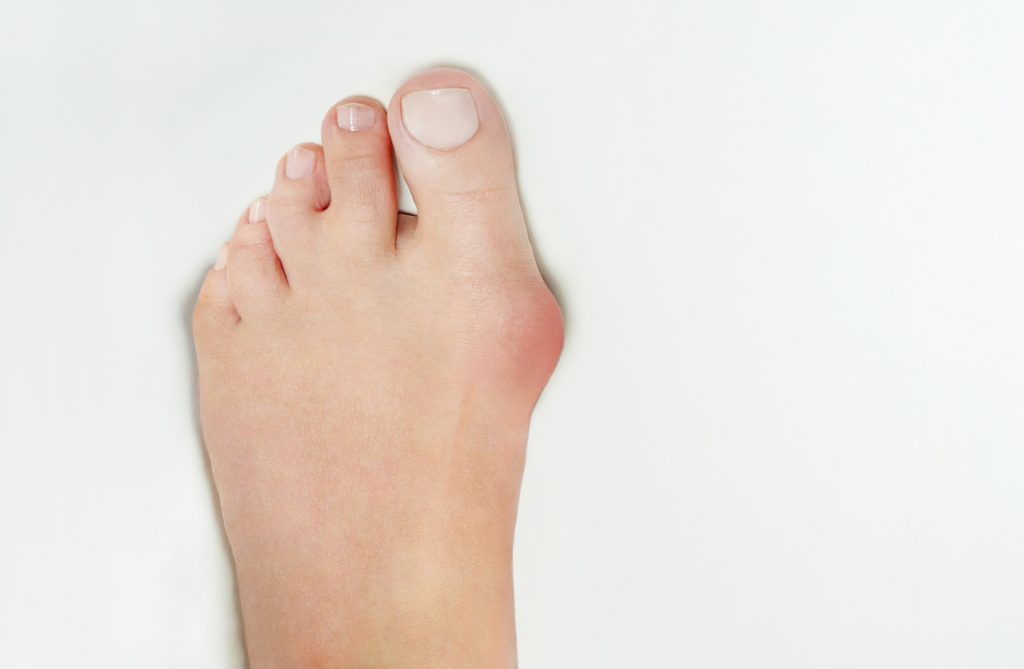
Koślawość palucha (czyli popularny halluks) to najczęstsza deformacja stopy u kobiet. To, co zauważają pacjentki to stopniowe odchylanie się dużego palca u stopy w stronę pozostałych palców i powiększanie się bolesnego guzka u jego podstawy. Z początku ból pojawia się tylko po długim chodzeniu w niewygodnym obuwiu, z biegiem lat coraz częściej. Z początku deformacja palucha nie jest duża, jednak stopniowo nasila się do tego stopnia że ciężko jest dobrać obuwie.
Skąd to się bierze ?
Skrzywienie dużego palca jest tak naprawdę tylko następstwem złożonej deformacji całej przedniej połowy stopy. Najczęstszą przyczyną problemu jest stopniowe osłabienie więzadeł łączących ze sobą kości śródstopia. W rezultacie nie są one w stanie oprzeć się bardzo dużej sile podczas obciążania stopy i kości śródstopia stopniowo oddalają się od siebie. Wystająca końcowa jej to właśnie ten uwypuklony guzek na stopie, który uciskany przez obuwie staje się bolesny. Oddalenie pierwszej kości śródstopia od środka stopy zmienia położenie podstawy palucha a z nim zmienia się kierunek działania ścięgien kontrolujących paluch. Wtedy ścięgna zamiast tylko zginać paluch stopniowo zaginają go w kierunku pozostałych palców. Wtedy zauważamy że paluch zmienia swoje ustawienie.
Wszystko przez te obcasy ?
Koślawość palucha jest następstwem wrodzonej skłonności do wiotkości przodostopia, która jest w pewnej części dziedziczna. Noszenie tak zwanego eleganckiego obuwia na wysokim obcasie powoduje z jednej strony przeciążenie przedniej części stopy i płaskostopie poprzeczne, a wąski przód buta poprzez ucisk koślawi duży palec. Niestety nieprawidłowe obuwie zwiększa ryzyko pojawienia się „haluksów”, nie jest jednak ich jedyną przyczyną.
Nie tylko paluch
Niewydolne więzadła kości śródstopia są przyczyną tzw. płaskostopia poprzecznego. W prawidłowej stopie kości śródstopia tworzą regularny łuk, pierwsza i piąta kość w największym stopniu dotykają podłoża, te środkowe czyli druga, trzecia i czwarta znacznie mniej. Gdy poprzeczny łuk stopy staje się płaski chodząc opieramy się o podłoże wszystkimi kośćmi śródstopia, także tymi, którymi nie powinniśmy. W rezultacie dochodzi do odczuwania bólu środkowej części przodostopia. Sytuację, gdy dochodzi do bolesnego uwypuklenia pod środkowymi głowami kości śródstopia nazywamy metatarsalgią. Jej obecność jest ważnym czynnikiem decyzyjnym przy planowaniu leczenia stopy.
Kiedy halluksy powinniśmy leczyć ?
Pacjenci z deformacjami stopy zgłaszają się do lekarza w bardzo różnym stadium choroby. Od ledwo zauważalnych do bardzo zaawansowanych deformacji. Te pierwsze warto leczyć nieoperacyjnie przez dobór obuwia, stosowanie wkładek korygujących sklepienie poprzeczne stopy. Postępowanie takie w niewielkim stopniu spowalnia postęp deformacji, ale zmniejsza dolegliwości. Gdy takie działania nie odnoszą skutku warto skonsultować się z ortopedą czy warto już wykonać operację. Operacja korekcyjna nie powinna być wykonywana zbyt późno. Duża deformacja utrudnia operację, a czasami uniemożliwia wykonanie zadowalającej korekcji.
Jak operujemy ?
O leczeniu operacyjnym paluchów koślawych krążą legendy. Ustalenie planu leczenia konkretnej stopy nie jest prostym zadaniem. Z pozoru banalny zabieg „wyprostowania palca” jest jednak dość delikatną i trudną operacją, wymaga wiedzy, wyczucia i doświadczenia. Złą prasę operacjom haluksów przyniosły wykonywane wiele lat temu bardzo uproszczone techniki, będące leczeniem objawowym. Przynosiły dobry efekt kosmetyczny, który mijał po kilku latach, wracały też dolegliwości bólowe. Dobrze zaplanowana operacja musi uwzględniać szereg czynników takich jak wiek pacjentki (lub pacjenta), choroby towarzyszące, stan naczyń krwionośnych, typ deformacji śródstopia, obecność wspomnianej metatarsalgii, niestabilności w obrębie stawów stępu, stopień deformacji palucha, deformację pozostałych palców. Informacje te uzyskujemy z wywiadu, skrupulatnego badania stopy i analizy radiogramów. Ważne jest, aby zdjęcia rentgenowskie wykonane były w odpowiedni sposób – stojąc na kliszy z pełnym obciążeniem stóp. Tylko wtedy zobaczymy rzeczywiste ustawienie kości względem siebie.
Ostateczny wybór technik operacyjnych nie zawsze jest łatwy. Dotychczas w literaturze ortopedycznej opisano ponad 170 metod korekcji koślawości palucha. Wieloletnie obserwacje wyników ograniczyły liczbę używanych technik do kilkunastu często łączonych ze sobą w trakcie operacji. Pomocne bardzo są także nowoczesne implanty do zespalania drobnych kości dedykowane do leczenia operacyjnego stopy. Pozwalają one na wczesne obciążanie stopy, a jednocześnie wyeliminowały całkowicie konieczność unieruchomienia w gipsie. Wygodne specjalistyczne obuwie ortopedyczne pozwala na dużą samodzielność po operacji.
Należy podkreślić, że odpowiedni dobór metod operacji ma możliwie całkowicie i trwale rozwiązać problem deformacji.
Autor tekstu: dr n. med. Jacek Markuszewki
